小儿隐睾症
隐睾的发病率在生长发育中逐渐降低,
早产儿的发病率约30%,新生儿为4%,1岁时为0.66%,成年人为0.3%,表明睾丸的下降是一个渐进的过程,在出生后睾丸仍可继续下降。但一般至6个月之后,继续下降的机会明显减少。
胚胎睾丸形成时,其位置相当于第12胸椎。随着胚胎时期脊柱的迅速发育,第12胸椎向颅侧移行,睾丸受相对固定的睾丸引带约束不能随第12胸椎上移,其位置反而靠近腹股沟管内环处。这一过程可能也与苗勒管(副中肾管)抑制物质(müllerian inhibit substance,MIS)调节有关。随之,睾丸从腹股沟管内环经腹股沟管出外环而进入阴囊,是谓睾丸下降过程。
有关睾丸正常下降的机制,目前还不完全清楚,存在下列几种推测:
1.睾丸引带的牵拉 睾丸引带的近端附着于睾丸和附睾,末端主要附着于阴囊底部,另有部分分别附着于耻骨结节、会阴部或股内侧部。在睾酮的作用下,引带容积增大、肿胀,精索血管也延长增粗呈曲张状,睾丸即沿着引带扩张过的腹股沟管进入阴囊底部。如果睾丸在其下降过程中停留在腹股沟管或内、外环附近,则为下降不全。如睾丸沿睾丸引带末端的其他分支下降至耻骨部、会阴部或股部,未降至阴囊底部,则成为异位睾丸。
但睾丸引带的形态结构、功能效应并不明确,人类胚胎中,引带和阴囊仅有微弱的附着,可能不足以支持对睾丸的任何牵拉。
2.腹内压作用 腹内压增高造成睾丸离开腹部进入腹股沟管,其证据是一种先天性腹壁肌肉发育不良的综合征,型状腹综合征(prune-belly syndrome),常伴有双侧腹腔内
隐睾。
3.内分泌调节 内分泌因素在促进睾丸降入阴囊过程中肯定起了重要作用,但其具体的机制尚不明了。
 流行病学
流行病学
流行病学: 1964年北京市两个医院统计5779例新生儿中有
隐睾者104例(1.8%),其中
早产儿占39.4%,79.4%能自然下降,绝大多数于1岁内下降,1岁以后下降机会很少。Scorer及Farrington发表一组1642例新生儿体重与睾丸未降的关系,
早产婴的睾丸未降率为30.3%,足月新生儿为3.4%,其平均发生率为5.7%,约半数以上在生后1月内下降。以后下降者逐渐减少,至1岁时
隐睾发生率已降至0.8%。而在青年中
隐睾的发病率是0.3%,故有可能因青春期激素增加时才下降。Scorer及Farrington统计,224例
隐睾的最终位置是阴囊上部99例(44%),腹股沟部103例(46%),腹腔或睾丸缺如21例(9%),会阴部1例(0.4%)。
 病因
病因
病因:睾丸下降的机制尚未阐明,对
隐睾的病因也不太清楚。目前认为与下列因素有关:
1.内分泌失调 临床研究表明,下丘脑-垂体-睾丸轴失衡导致
隐睾患者睾酮水平低于正常。睾丸下降过程与睾酮水平密切相关,睾酮-双氢睾酮与精索和阴囊表面的受体蛋白结合,促使睾丸下降,但如何解释单侧
隐睾?
2.副中肾管抑制物质(MIS)不足 胚胎初期,胎儿同时具有副中肾管和中肾管。随着男性胎儿原始性腺发育为睾丸,睾丸内间质细胞分泌睾酮,支持细胞分泌副中肾管抑制物(MIS),抑制副中肾管发育。如果MIS不足,副中肾管可残留或完全没有退化,对睾丸的下降造成障碍。
3.解剖障碍
隐睾者鞘状突多终止于耻骨结节或阴囊上方,而异常的引带残余、筋膜覆盖阴囊入口,这些都可阻止睾丸下降。
 发病机制
发病机制
发病机制:
隐睾睾丸常有不同程度的发育不全,体积明显小于健侧,质地松软,有时还有附睾和输精管发育畸形,发生率为36%~79%。
隐睾的病理组织学主要表现为生殖细胞发育的障碍,其次是间质细胞数量亦有减少。
隐睾的曲细精管平均直径较正常者小,曲细精管周围胶原组织增生。
隐睾的病理组织学改变随年龄增大而愈加明显,很多研究认为,2岁以后睾丸的组织病理学改变将难以恢复,故手术应在2岁以前完成。成人的
隐睾,其曲细精管退行性变,几乎看不到正常精子。病理学改变的程度也和
隐睾位置有关,位置越高,病理损害越严重;越接近阴囊部位,病理损害就越轻微。
 临床表现
临床表现
临床表现:
隐睾可发生于单侧或双侧,以单侧较为多见。单侧
隐睾者,右侧的发生率略高于左侧。但即使是双侧
隐睾,仍有适量的雄激素产生,可维持男性第二性征的发育,也很少影响成年后的性行为。没有并发症的
隐睾患者一般无自觉症状。主要表现为患侧阴囊扁平,单侧者左、右侧阴囊不对称,双侧
隐睾阴囊空虚、瘪陷。若并发腹股沟斜疝时,活动后患侧出现包块,伴胀痛不适,严重时可出现阵发性
腹痛、呕吐、发热。若
隐睾发生扭转,如
隐睾位于腹股沟管或外环处,则主要表现为局部疼痛性肿块,患侧阴囊内无正常睾丸,胃肠道症状较轻。如
隐睾位于腹内,扭转后疼痛部位在下腹部靠近内环处,右侧腹内型
隐睾扭转与
急性阑尾炎的症状和体征颇为相似,主要区别是腹内
隐睾扭转压痛点偏低,靠近内环处。此外,患侧阴囊内无睾丸时应高度怀疑腹内
睾丸扭转。按睾丸所处位置,临床上将
隐睾分为:①高位
隐睾,指睾丸位于腹腔内或靠近腹股沟内环处,占
隐睾的14%~15%;②低位
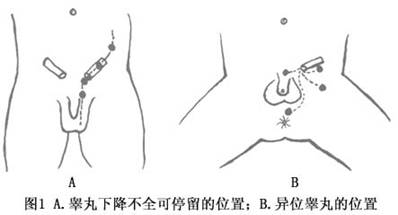
隐睾,指睾丸位于腹股沟管或外环处(图1)。
也有将
隐睾分为4类:①腹腔内睾丸,睾丸位于内环上方;②腹股沟管内睾丸,睾丸位于内环和外环之间;③异位睾丸,睾丸偏离从腹腔至阴囊的正常下降路径;④回缩睾丸,睾丸可推挤或拉入阴囊内,松开后又缩上至腹股沟处。
 鉴别诊断
鉴别诊断
鉴别诊断:应与睾丸缺如、异位睾丸、回缩性睾丸等相鉴别。
小儿因提睾肌反射比较活跃,受到某些刺激,如寒冷或惊吓后,提睾肌收缩,可将本来位于阴囊内的睾丸提至阴囊近端,甚至进入腹股沟管内,临床表现颇似
隐睾。但这些睾丸易被推回阴囊,并在阴囊内停留,不是
隐睾。
另有些睾丸可从腹股沟部被逐渐地推入阴囊,但松手后,睾丸即上缩回原来位置,应属于
隐睾。
体检应注意仔细探查股部、耻骨部和会阴部,以除外异位睾丸。
约20%的
隐睾在触诊时难以触及,但这并不意味着这些
隐睾都位于腹内。触不到的
隐睾在手术中,约80%可在腹股沟管内或内环附近被发现,而其余的20%经手术探查,仍未能发现。如为一侧找不到睾丸,称为单睾或单侧睾丸缺如,发生率占
隐睾手术探查的3%~5%,约5000个男性中有1例单侧睾丸缺如;如双侧
隐睾经探查,均未能发现睾丸,称为
无睾畸形,约2万个男性中仅有1例。
对于不能触及的
隐睾,至今尚无满意的方法可于术前来判断睾丸的存在与否及
隐睾所处的位置。超声、CT及磁共振检查,由于肠道气体的影响往往难以获得满意的结果。双侧触不到睾丸者,视外生殖器情况要做染色体检查,并可通过HCG激发试验来初步判断睾丸的存在与否,但手术探查是惟一可靠的办法。
 治疗
治疗
治疗:隐睾常在新生儿体检时发现,一经诊断,即应随访。生后6个月,如睾丸仍未下降,则自行下降的机会已经极少。
1.激素治疗 隐睾的发生可能与内分泌失调有关,激素用于治疗隐睾受到普遍重视。
用于治疗隐睾的激素,主要有绒毛膜促性腺激素(HCG)、黄体生成激素释放激素(LHRH)和促性腺激素释放激素(GnRH)。绒毛膜促性腺激素主要成分是黄体生成激素(LH),LH刺激间质细胞,产生
睾酮。应用时可出现阴茎增大、睾丸胀痛,如果剂量掌握不当,或较长期使用,可导致骨骺早期愈合。目前已有报道提出,在1~3岁的小儿中使用HCG反而引起睾丸发育不良。我们一般使用1个疗程,总计量5000~1万U,分10次,间隔1~3天注射完成。从效果来看,并不如文献报道的那样好,尤其是睾丸完全降入阴囊的病例很少。在小婴儿中我们已不做常规应用。
LHRH作用于腺垂体,促使垂体释放LH和FSH,被释放的LH发挥与HCG相同的作用。LHRH的优点是已可采用鼻黏膜喷雾给药,每侧鼻孔200μg,3次/d,每天总量1.2mg,连续28天,鼻黏膜喷雾给药无任何痛苦,即使感冒流涕仍可继续治疗。对经术前应用LHRH治疗,睾丸未能下降的隐睾进行活检,结果显示其组织学表现较之未接受激素治疗者有明显改善。但临床效果并不突出。
总之,激素治疗隐睾,由于目前对隐睾尚无统一的分类,疗效也缺乏统一客观的评价标准,各报告者之间有很大差异。激素治疗的效果与隐睾所处的位置密切相关,位置越低,疗效越好。腹内隐睾的激素治疗几乎无效。碰到HCG注射时睾丸下降,注射一结束,睾丸又回缩的情况。
综上所述,对隐睾患者的治疗方案如下:
(1)凡男性新生儿都须检查有无隐睾。
(2)小儿屈腿坐位检查最准确。
(3)如隐睾小儿智力迟钝,须除外其他有关综合征。
(4)小儿10月龄时开始用HCG 1500U/周,共3周。
(5)如内分泌治疗失败,须于1周岁后手术。
(6)如并发“疝”或睾丸异位,均须手术。
2.手术治疗 隐睾经确诊后均可接受手术治疗,手术应在2岁之前进行,为睾丸下降固定术。一般可在腹股沟管及其附近找到睾丸,在结扎鞘状突后充分游离精索,使其能无力地降入阴囊,固定于阴囊肉膜外。如在腹股沟管附近未能发现睾丸,可切开鞘状突,于腹膜腔内探查。或于内环部切开腹内斜肌和腹横肌2~3cm,于腹膜后去探查输精管和睾丸。如经上述步骤仍未发现睾丸,在做出无睾的诊断前一定要明确看到精索,并其末端为盲端。
广泛游离精索时,要保护好睾丸动、静脉,以避免睾丸缺血萎缩。如果对输精管周围组织做过多剥离,则可能引起输精管蠕动障碍而失去输送精子的能力。精索经广泛游离后,几乎都能将睾丸无张力地置入阴囊。少数病例虽经广泛游离,精索长度仍不足以将睾丸无张力放入阴囊,可先将睾丸固定于当前所能达到的最低位置,0.5~1年后再次手术,期间可应用HCG,绝大多数病例可将睾丸放入阴囊。另一可考虑的手术是Fowler-Step Hens术,尽可能高位切断精索血管,使高位隐睾能一次性降入阴囊,但保留输精管与精索血管间系膜样结构,通过侧支血供来供应睾丸。
未触及隐睾的腹腔镜治疗近来有了广泛地开展。估计不能一期睾丸下降固定者,可于腹腔镜下钳夹精索血管,再择期进行睾丸固定术,效果比较满意。
不能触及的隐睾,在腹股沟管内未能找到睾丸,但如发现有精索盲端,则提示已无睾丸,不必再作广泛探查。如果只发现盲端输精管或附睾,应考虑输精管、附睾可能与睾丸完全分离,必须继续在腹膜后探查,直至睾丸原始发育的部位。睾丸原始发育虽为腹膜后器官,但不少高位隐睾在腹膜腔内,精索周围常有腹膜包裹,形成系膜,在探查时应加以注意。



 流行病学
流行病学
 病因
病因
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防